YARDIMLI ÜREME TEKNİKLERİ
KONVANSİYONEL İNFERTİLİTE TEDAVİLERİ
Ovulasyon indüksiyonu, zaman ayarlı koitus, tuboplasti, mikrocerrahi, peritoneal adezyolizis, operatif histeroskopi, servikal yetmezlik tedavisi, pelvik enfeksiyon tedavisi (Tbc, klamydia, üreoplasma, mikoplazma ve gonore) konvansiyonel tedaviler içinde yer alır.
KONVANSİYONEL OLMAYAN ÖZEL TEKNİKLER
Özel ve standart olmayan infertilite tedavi yöntemleri içinde sperm hazırlama yöntemleri, intra uterin inseminasyon (IUI), in vitro fertilizasyon (IVF), embriyo transferi (ET), mikroenjeksiyon (intra sitoplazmik sperm injeksiyonu (ICSI), testiküler sperm ekstraksiyonu (TESE), mikrocerrahiyle epididimal sperm aspirasyonu (MESA)
perkütan iğne ile testiküler sperm aspirasyonu (PESA), sperm- oosit-embriyo donör programları, sperm ve embriyo dondurarak saklama yöntemleri (freezing), taşıyıcı uterus kullanılması ve preimplantasyon genetik tanı (PGD) vardır.
- İNTRA UTERİN İNSEMİNASYON
İntra uterin inseminasyon (IUI), mastürbasyon ve ejakülasyon ile elde edilen spermlerin belirli hazırlama yöntemleri ile yıkanması, ayıklanması ve ardından özel kateterler ile transservikal yoldan endometriyal kaviteye injekte edilmesi yöntemidir. Subfertil spermlerin genital traktusta kat edecekleri yol kısaltılır; vajen, serviks ve endometriyal kavite mekanik olarak aşılır. Motil kalma süresi kısa olan spermlerin tubal ampullaya ulaşmaları sağlanır. Ayrıca vajen ve servikste spermlerin vitalitesini olumsuz etkileyen pH değişiklikleri, enfeksiyonlar gibi faktörler elimine edilmiş olur. Koitus gerçekleşememesi halinde, vajen ve servikste pH değişikliğine yol açan ve spermotoksik ortam yaratan enfeksiyonların varlığında, sperm parametrelerinin doğal sınırların altında kaldığında, konvansiyonel yöntemlerin yetersiz kalmasında ve sebebi açıklanamayan infertilite olgularında uygulanır. Ovulasyon indüksiyonu uygulanır. Ultrasonografi ile foliküller takip edilerek östradiol düzeyleri ile matür oosit oluşması araştırılır. Ovulasyon olduğu gün erkekten semen alınarak hazırlanır. Bu işlemde, embriyoloji laboratuvarında hazırlanan ve kaliteli sperm yoğunluğu artırılmış olan örnek, çok ince plastik kanülle dorsolitotomi pozisyonunda uterin kaviteye verilerek IUI yapılır. İşlem birkaç dakikada sonlanır ve 10-15 dakikalık bir dinlenmeyi takiben hasta evine gidebilir. Bu yönteme 3- 6 siklus devam edilir. Kadında ilk basamak tedavi, gerekli hormonal tedaviyi düzenleyerek, takip altında gebelik oluşturabilecek bir yumurtanın gelişmesini sağlamaktır. İkinci amaç, erkeğin spermlerinin alınarak yumurtayı döllemesini kolaylaştıracak işlemlerden geçirdikten sonra serviksten içeriye vermektir. Bu tedavide prensip ovulasyon zamanını belirleyip, ovulasyon sırasında içeride maksimum sperm konsantrasyonunun sağlanmasıdır. Gebelik beklentisinin 1 siklus denemede yaklaşık %20, 4-6 siklus denemede yaklaşık %40-60 olduğu bilinir.
- İN VİTRO FERTİLİZASYON
İn vitro fertilizasyon (IVF), gebelik oluşumuna yönelik olarak laboratuvar ortamında sperm hücresi ile yumurta hücresinin bir araya getirilerek döllenmenin sağlanmasıdır. Overler birden fazla ilaç kullanımı ile uyarıldıktan sonra foliküller içinden bir veya daha fazla oosit aspire edilir. Laboratuvarda sperm ile fertilize edilerek oluşan bir veya daha fazla embriyo uterin kavite içine transfer edilir. Yaklaşık 2 haftalık bu sürece IVF siklusu denilir. IVF ile ilk gebelik, 1976 yılında sağlanmış olan bir ektopik gebelik vakasıdır. Bu yöntemle dünyaya gelen ilk sağlıklı gebelik 1978 yılında sağlanmıştır. Günümüzde Avrupa ve ABD’ de doğumların %1-3’ünü IVF gebelikler oluşturmaktadır. IVF ve onun modifikasyonları yardımlı üreme teknikleri (YÜT) olarak bilinir. Diğer YÜT içinde, gamet intrafallopiyan transfer (GIFT) ile zigot intrafallopiyan transfer (ZIFT) veya tubal embriyo transferi (TET) yer alır. Tedavi uygulanmayan infertil çiftlerde üç yıllık bir bekleme sonunda spontan gebelik elde edilebilir. Bu nedenle her infertil çift yeterince araştırılmadan, tedavi edilmeden ve gerekli bekleme süreleri dolmadan YÜT adayı olmaz. İleri yaşlarda olan çiftlerde bu bekleme süreleri göz ardı edilebilir. Bu bölümde IVF detaylı olarak anlatılmıştır.
- İN VİTRO FERTİLİZASYON KİMLERE YAPILMAKTADIR
Tubal faktör infertilitesi (distal tubal tıkanıklık (hidrosalpenks), proksimal tubal tıkanıklık), endometriozis, erkek faktörü infertilitesi, ovulasyon bozukluğu, açıklanamayan infertilite, ovaryan yetmezlik, diğer endikasyonlar (onkolojik tanı alan ve gebelik planı olan vakalar için hızlı embriyo eldesi, taşıyıcı anne, genetik bozukluklar nedeni ile preimplantasyon genetik tanı vs.) durumlarında IVF yapılır. Etik değerler göz önüne alınarak uygun hasta seçimi yapılıp çiftlerden onam alınır.
HASTA SEÇİMİ
- Tubal faktör: Cerrahi olarak düzeltilemeyen tubal hastalık varlığında, her iki tüp kapalı olduğunda IVF ilk seçenek tedavidir.
- Şiddetli erkek faktörü: Hafif erkek faktörü inseminasyon ile tedavi edilebilir; şiddetli ise IVF önerilir.
- Azalmış over rezervi: Gebelik zordur ve diğer tedaviler ile başarı düşüktür.
- Daha az invazif tedaviler ile başarısız sonuç alınması
- Ovaryan yetmezlik: Oosit donasyonu düşünülebilir.
- Uterin faktör: Şiddetli Asherman sendromu veya düzeltilemeyen uterin kavitenin ileri distorsiyonu
- Cinsiyet tayini
- Preimplantasyon genetik tanı (PGD)
- Mitokondiriyal hastalıkların önlenmesi: Bilinen kalıtımsal mitokondriyal DNA mutasyonu olan kadınlarda önerilir. Etkin tedavisi olmayan bu genetik hastalıkların sonraki kuşaklara aktarımı engellenmeye çalışılır.
- Germline mutasyonların düzeltilmesi: Embriyo transferi öncesi genlerin edit edilmesi ile hipertrofik kardiyomyopati gibi ciddi hastalık oluşturan kalıtımsal mutasyonların aktarılması önlenmeye çalışılır. Bu teknoloji henüz deneysel aşamadadır.
- BAŞARIYI ETKİLEYEN FAKTÖRLER
- Başarıyı arttıran siklus öncesi faktörler
- Genç kadın yaşı: IVF’ de başarının esas belirleyicisi kadın yaşıdır (2). Yaş ilerledikçe başarı düşer. IVF özellikle >40 yaş kadınlarda fertilitede düşüşü yaşa bağlı tersine çevirmez.
- Yeterli over rezervi: Serum östrojen ve folikül stimulan hormon (FSH) düzeyleri IVF başarısını predikte edebilir. Adet 3. gün yükseklikleri kötü prognostik faktördür.
- Başarıyı azaltan siklus öncesi faktörler
- Hidrosalfinks: Genişlemiş tüpler içindeki sıvı, transfer edilen embriyoya ve gebeliğe olumsuz etki yapar. Hidrosalfinksli kadınlarda IVF öncesi salfinjektomi önerilir.
- Sigara
- Değişmiş mikrobiata: RNA genom çalışmaları, uterin kavitenin kendine özgü bir mikrobiatası olduğunu (Bakteroides ve Laktobasilli suşlar) gösterdi (5-7). Non-Lactobacillus baskın mikrobiata durumunda implantasyon, gebelik ve canlı doğum oranlarının azaldığı gösterildi. Çalışmalar devam etmektedir.
- İŞLEM BASAMAKLARI
Kontrollü ovaryan hiperstimulasyon ile overlerde folikül gelişimi sağlanır. Ultrasonografik folikülometri ve östradiol düzeyleri ile oosit matürasyon takibi yapılır. Ovulasyon insan koryonik gonadotropin (HCG) kullanılarak uyarılır. 34-36 saat sonra transvajinal ultrasonografi eşliğinde folikül aspirasyonu ile oositler toplanır (Ovum Pick Up -OPU). Aspire edilen folikül sıvılarında oositler bulunur. Mastürbasyon, TESA, PESA, MESA veya TESE yardımıyla sperm alınır. Fertilizasyon ve embriyo gelişimi sağlanır. Labaratuvarda inkübasyon, 16-18 saat sonra fertilizasyon kontrolü yapılır -pronükleus oluşumu-, 24 saat sonra hücre bölünmesi -klivaj-, 3-5 gün inkübasyon, 4 hücreli evre -blastokist aşamasında transservikal embriyo transferi gerçekleşir. Başarı oranı <35 yaşta %60,> 36 yaşta ise %30’ dur.
- Kontrollü ovaryan hiperstimulasyon
IVF uygulamalarında senkron olarak birden fazla folikül gelişimi sağlamak amacıyla kontrollü ovaryan stimulasyon uygulanır. Bu durumda birden çok matur oosit alınıp fertilizasyon sağlanabilir ancak beraberinde çoğul gebelik riski artar. Bu amaçla birçok tedavi protokolleri geliştirilmiştir.
IVF sikluslarının %10’ nunda oosit toplama işlemi gerçeklememektedir. Siklus ya yetersiz ya da fazlaca folikül gelişimi nedeniyle iptal edilmektedir. Kötü yanıtlı terimi, overi stimüle eden yüksek doz ilaç kullanımına rağmen ya beklenenden aza folikül gelişimi veya düşük serum östrojen düzeyleri olması ile tanımlanır. Yüksek yanıtlı olgularda ise over stimulasyonuna yanıt olarak fazla sayıda matür oosit gelişimi veya yüksek östrojen seviyeleri vardır. Bu durumda overyan hiperstimulasyon sendromu (OHSS) gelişebileceği için rejimin düzenlenmesi son derece önemlidir.
- Folikül aspirasyonu
Oosit toplama: Oosit toplama, analjezi/anestezi altında transvajinal ultrason klavuzluğunda folikül aspirasyonu metodu ile yapılır. Bir iğne kullanılarak her bir folikül içine girilir ve folikül aspire edilir. Bu işlem hCG yapılıp ovulasyon tetiklendikten yaklaşık 34-36 saat sonra yapılır. Çalışmalarda, canlı doğum oranının siklus başına 10 ile 15 arasındaki sayılarda oosit alınması ile artmakta olduğu görüldü.
- Sperm eldesi
Her iki testisten açık biopsi ile sperm edilmesi (TESE), her iki epididimden sıvı aspire edilmesi (MESA), perkütan sperm aspirasyonu, alınan testis dokusundan sperm bulunması (PESA) yapılarak sperm elde edilir. Sperm, spermatid veya spermatosit bulunursa ICSI uygulanır.
- Fertilizasyon
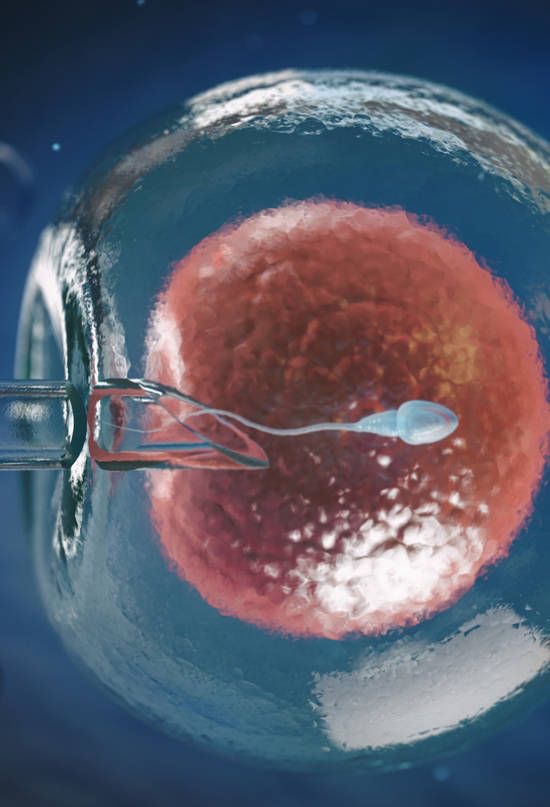
Yumurta toplama işlemiyle elde edilen olgun yumurta hücreleri 4-6 saat sonra fertilizasyon için hazır hale gelmektedir. Kontrollü ovaryan hiperstimulasyon sonrası çapı 18-22 mm arasında olan foliküllerin yaklaşık %80’ inden döllenmeye uygun olgun yumurta elde edilebilmektedir. IVF’ de sperm normal olan çiftlerin %4-16’ sında ve daha önce başarısızlık olanların %30’ unda total fertilizasyon başarısızlığı görülür. Bu nedenle, şiddetli erkek infertilitesi veya fertilizasyon başarısızlığı öyküsü olan olgularda mikromanipülasyon ve intrastoplazmik sperm enjeksiyonu (ICSI) yapılır. Oosit veya sperm fertilite kapasiteleri yetersiz ise in vitro ortamlarda dahi penetrasyon ve fertilizasyon sağlanamaz. Mekanik olarak spermin oosit içine enjekte edilmesi yöntemi (mikroenjeksiyon) uygulanır. ICSI, IVF siklusunun bir parçası olarak uygulanır ve matür oosit sitoplasmasına direkt olarak tek bir spermin enjekte edilmesi ile gerçekleşir. Oosit, tutucu pipet ile vakum yapılarak tutulur. İnjeksiyon pipeti ile tek bir sperm aspire edilir. Ooplazma içine enjekte edilir.
- Embriyo seçimi ve transferi
Fertilizasyondan sonra her bir embriyo (blastomerler) 12-14 saatte ikiye bölünür; böylece oosit toplama işleminden 72 saat sonra embriyo 8 hücreli seviyeye ulaşır. Yüksek implantasyon başarısı beklenen embriyo/embriyolar morfolojik kriterlere göre seçilir. Eğer hastaya PGD planlanıyorsa genetik test kriterlerine göre seçilir. PGD, hastalığa sebep olan geni veya kromozomal bozukluğu test ederek sağlıklı embriyoların transfer edilmesi işlemi olarak tanımlanır. Embriyo transferi ile fertilize olmuş yumurta uterusa yerleştirilir. Dört hücreli evre blastokist aşamasında transservikal embryo transferi gerçekleştirilir. Blastokist aşaması oosit toplamadan sonraki 5. gün civarında gerçekleşeceği için transfer bu süreden önce olmalıdır. Çoğu programa göre oosit toplam işleminden 72 saat sonra embriyo transferi yapılır. Embriyo transferi sırasında idrar kesesinin dolu olması önemlidir. Böylelikle kateterin geçtiği yerlerin ultrasonografi ile takibi ve servikal kanalın uygun hale gelmesi mümkün olur. En fazla 4 embriyo transfer edilir. Daha fazla embriyo transferi yapıldığında, çoğul gebelik riski artar. İkiz gebelik varlığında abortus ve erken doğum risk artışı vardır. Üçüz ve daha fazla gebeliklerde yüksek risk artışı nedeniyle intraamniotik ve intrakardiak toksik madde enjeksiyonu yoluyla vitalite sonlandırılması (embriyo redüksiyonu) yapılabilir. Servikal stenoz olgularında serviksten girilerek embriyo transferi yapılamadığında ise laparoskopi ile Fallop tüpleri içine GIFT yapılır. Bir embriyo transferinde transfer başına canlı doğum yaklaşık %50,2’ dir.
- Luteal faz desteği
İn vitro fertilizasyon sonrası implantasyon başarı veya başarısızlığında endometriyal reseptivite majör rol oynar. Luteal faz sırasında endometriyal reseptiviteyi en uygun hale getirmek ve başarıyı arttırma için progesteronlar kullanılır. Progesteron tedavisine oosit toplanması ardından veya embriyo transferi sırasında başlanır.
- KRİYOPREZERVASYON (DONDURARAK SAKLAMA)
Fazla miktarda embriyo gelecekte kullanılmak üzere dondurulabilir. Sıvı azot içinde dondurularak saklama yapılır. IVF siklusu gerçekleştiğinde embriyolar uygun şekilde çözülerek transfer edilir. En fazla 4 embriyo transferi yapılabilir.
Polikistik over sendromu (PCOS)’ nda OHSS riski artar. Bu risk dondurulmuş embriyo transferi ile taze embriyo transferinden daha azdır. Bu nedenle PCOS’ lu olgularda kriyoprezervasyon yapılabilir. Kriyoprezervasyon uygulamaları içinde, TESE, MESA, PESA teknikleriyle elde edilen spermlerin daha sonraki uygulamalar için dondurularak saklanması vardır. Spermlerin dondurularak saklanması ülkemizde yasal değildir.
Kriyoprezervasyonun avantajları içinde daha sonraki uygulamalarda ovulasyon indüksiyonu ve follikül aspirasyonu yapılmasına gerek kalmaması, ciddi oligospermi olgularında peş peşe birkaç kez ejakülasyon ile elde edilen spermlerin bir araya toplanıp dondurularak bekletilebilmesi ve yeterli sayıya ulaşılınca çözülerek kullanılabilmesi vardır. Ayrıca kadın veya erkeğin hastalıkları (kemoterapi, radyoterapi vs) durumlarında, bir süre için spermler ve embriyolar dondurularak saklanır ve tedavi sonrasında gebelik oluşturmak amacıyla bekletilebilir.
- PREİMPLANTASYON GENETİK TANI
Preimplantasyon genetik testler polar cisimden (oosit) ya da hücreden (blastomer, trofoektoderm) bir veya birkaç çekirdeği çıkarıp kromozomal bileşenler ve mutasyon için incelemeyi tanımlamaktadır. Preimplantasyon genetik tanı (PGD) ise bir ya da iki ebeveynde bilinen bir genetik anormalliğin embriyoya ya da oosite taşınma durumunun taranmasıdır. Anöploidi olan embriyolar ekarte edilir. Genetik defekti olmayan sağlam embriyolar transfer edilir. Flöresan İn Situ Hibritizasyon (FISH) veya polimeraz zincir reaksiyonu (PCR) ile transfer öncesi kromozomal anormalliği bulunan embriyoların tespitini sağlanır. İleri yaş olgularda, cinsiyet bağlantılı genetik hastalıkları olanlarda, tekrarlayan IVF başarısızlıklarında kullanılır. Olguların %10’ nunda hatalı sonuç çıkabilmektedir. X, Y, 13, 18, 21. kromozomlarda FISH yöntemiyle blastomer biyopsisi yapılmaktadır. Biyopsi yapılırken embriyoya zarar verme riski çok düşüktür (%0,3). Embriyo hücrelerinin potansiyeli yüksektir ve bir tanesi bile bütün bir canlının her organını yapacak kapasitededir (totipotent).
Kromozomal Anöplidi: İleri yaş infertil kadınlarda implantasyon başarısızlığının en büyük nedeni embriyonik anöploididir. 20-34 yaş grubunda %4 anomali tespit edilirken 40-47 yaş grubunda bu oran %40 a çıkmaktadır. Kromozomal problemli bebek doğurma riski 30 yaş altı kadınlarda 1/1000 iken 40 yaş üstü grupta 1/25’e yükselmektedir. Embriyolarda fazladan bir kromozom ya da eksik kromozom olması durumuna anöploidi denir. En sık görüleni 21. kromozomun 3 tane olduğu durumlardır (trizomi 21, Down sendromu, mongolizm). Sık görülen diğer anöploidiler Turner sendromu (bir X eksik), Klinefelter sendromu (bir X fazla XXY), Patau sendromu (üç tane 13 nolu kromozom, trizomi 13), Edwards’ sendromu (üç tane 18 nolu kromozom, trizomi 18).
Anöploidi riski: Anöploidi riski, IVF’ten hemen sonra oluşan embriyolarda 35-39 yaş arası kadınlarda %17, 40 yaş üstü kadınlarda ise %40’tır. 30 yaş altındaki kadınlarda anöploidi gibi kromozomal sorunları olan bebek doğurma riski 1/1000, 30-35 arası kadınlarda 1/350, 35-40 arasında 1/100, 40 yaş üzerinde ise 1/25 olarak hesaplanmıştır.
- GEBELİK TAKİBİ
Embriyo transferi sonrası serum hCG düzeyi ile takip edilir. Oosit toplanmasından 12 gün önceye kadar hCG bakılmaz.
- DİĞER TEKNİKLER
- Doğal siklus IVF: Stimule edilmemiş doğal siklusta yapılan IVF tedavisini ifade eder.
- İn vitro matürasyon (IVM): Bu yeni teknoloji ile stimüle edilmemiş siklusta immatür foliküllerin laboratuvar ortamında matürasyonunu ifade eder.
- GEBELİK SONUÇLARI
Yardımlı üreme teknikleri ile oluşan gebeliklerde akıbet genellikle iyidir. Ancak doğal yoldan gebeliklere göre çoğul gebelik, preterm doğum ve düşük doğum ağırlığı görülme riski artar. IVF veya IVF ve ICSI ile elde edilen gebeliklerde konjenital anomali ve genetik anomali riski %1’ dir. Her doğal gebelikteki risk ile benzerdir. Kliniklerde doğum şekli olarak genellikle sezaryen tercih edilir.
- MATERNAL RİSK
Hormonal stimulasyon ve oosit toplama işlemine bağlı olarak kadında OHSS, tromboemboli, abdominal kanama, adneksiyal torsiyon, allerjik reaksiyon ve anestezi komplikasyonları gelişme ihtimali vardır. İnfertilitenin over kanseri için risk faktörü olduğu bilinir. İnfertilite tedavisinde kullanılan ilaçların over neoplazisi ile ilişkili olduğu düşünülmüştür ancak over kanseri riskini direkt olarak arttırmaz. Ayrıca IVF’ in uzun dönemde meme kanseri ile ilişkisi bulunmamıştır.
- SPERM, OOSİT, EMBRİYO DONÖR PROGRAMLARI
Tüm ilaç tedavileri ve çabalara rağmen sperm, oosit veya embriyo elde edilemeyen durumlarda fertil olan üçüncü şahıslardan sperm, oosit, embriyo alınabilir. Biyolojik aile, hukuki aile kavramları bakımından tartışmalıdır. Ülkemizde hiçbir donör (bağış) programı yasal değildir.
- TAŞIYICI UTERUS KULLANILMASI
Uterus nedenli implantasyonun ve gebeliğin devamının mümkün olamayacağı durumlarda yapılabilir. Bu şartlar şöyledir: histerektomi, tedavi edilemeyen konjenital anomaliler, intrauterin sineşi, submükoz miyomlar, tbc endometrit. Sağlıklı bir kadının uterusuna infertil çiftin embriyosu transfer edilir. Ülkemizde yasal değildir